زرع عضو | Organ transplantation

ما هو زرع عضو
- الاغتراس العضوي نقل الأنسجة إلى شخص متشابه جينياً، قد لا يكون المتبرع ذو صلة قرابة بالمستقبل ولكنهما متشابهان بنسبة تسمح بزراعة النسيج وعدم رفض الجسم له، وهذا ممكن لدى الإنسان عند التوائم ويسمى في هذه الحالة اغتراساً متشابهاً.
- يكون الجزء المزروع عضواً كاملاً ينقل من المتبرع للمستقبل.
الأعضاء التي يمكن زراعتها
نتيجة للتطور الذي يشهده مجال الاغتراس العضوي بات بالإمكان حل العديد من المشكلات الصحية مستعصية الحل، وفي ما يأتي بعض الأعضاء التي يمكن زراعتها والاعتلالات التي تستوجب الاغتراس العضوي:
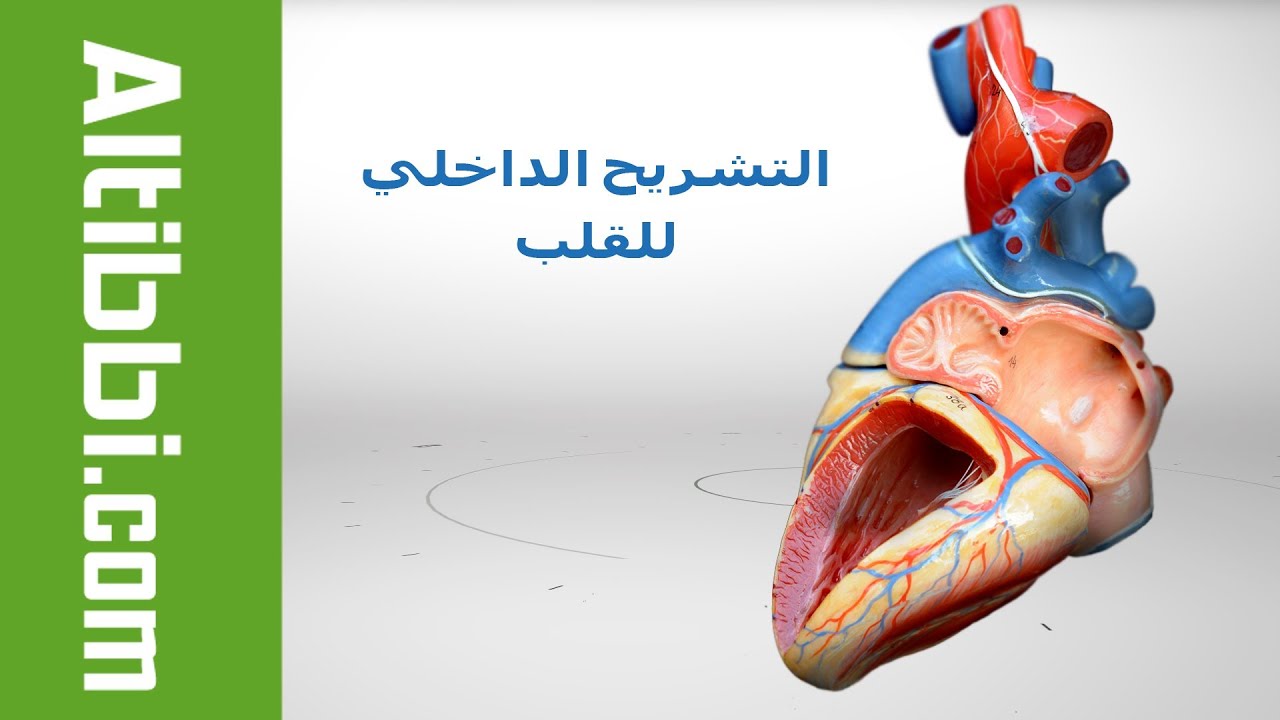
- القلب: في حالات قصور القلب، وتضخم القلب، وسرطان نسيج العضلة القلبية، وتلف أحد صمامات القلب، وضمور أحد البطينين، واعتلال عضلة القلب، والتشوه الخلقي للقلب.
- الكلى: في حالات القصور الكلوي أو عند استئصال الكليتين من كلى الجانبين نتيجة للتعرض لإصابة أو ورم الكلى أو تكيسها.
- الرئة: في حالات التليف الرئوي، وسرطان الرئة، والتشوه الخلقي للرئة.
- الكبد: في حالات تشمع الكبد، وسرطان الكبد، وقصور الكبد.
- البنكرياس: في حالات سرطان البنكرياس، وقصور البنكرياس.
- الجلد: في حالات الحروق وسرطان الجلد.
- الرحم: في حالات استئصال الرحم بسبب سرطان الرحم أو نتيجة مضاعفات العمليات الجراحية.
- نسيج الوجه (الجلد، والأعصاب، وغضروف الأنف وصيوان الأذن) وذلك بسبب الحروق والتشوهات الناجمة عن الإصابات.
لا تنحصر الأعضاء التي من الممكن زراعتها بما سبق ذكره. ونظراً للتطور في التقنيات المستخدمة وطرق تجنب المضاعفات بات من الممكن زراعة مختلف الأنسجة والأعضاء.
الصعوبات التي تواجه عملية الاغتراس العضوي
- هناك عدد كبير من المرضى الذين يموتون بسبب تتأخر معظم عمليات الاغتراس العضوي لقلة وجود المتبرعين ويعزى ذلك لعدم تقبل العديد من الأفراد لفكرة التبرع بالأعضاء بعد الموت لأسباب تتعلق بالمعتقدات ولقلة الوعي بأهميتها في إنقاذ حياة الآخرين مما يسبب فجوة كبيرة بين حاجة المرضى للأعضاء وتوفرها
- في بعض الأحيان بسبب عدم وجود تطابق بين المتبرع والمتلقي.
- نتيجة لظهور تقنية الطباعة ثلاثية الأبعاد وإمكانية استخدامها بإنتاج أعضاء مطابقة لنسيج المتلقي، أصبح بالإمكان الاستغناء عن الحاجة لمتبرعين
- بذلك تختفي الأزمة الأخلاقية لمشكلة تجارة الأعضاء وخاصةً في الدول النامية
- كما يقل احتمال حدوث رفض مناعي وبالتالي استخدام أقل لمثبطات المناعة ونتائج أفضل للمريض بمضاعفات أقل.
- يمكن اعتبار هذه التقنية الواعدة حلاً مستقبلياً للتحديات التي تواجه الانغراس العضوي، لكنها تحتاج للعديد من الدراسات لإثبات ذلك، فما يزال الوقت مبكراً لبت المسألة واعتمادها كحل بديل لقلة الأعضاء المتبرع بها.
- إنقاذ حياة المريض في حال كان المريض يشتكي من أورام، أو تلف، أو ضمور، أو تضخم، أو تليف أو فشل في أحد الأعضاء الحيوية كالقلب، والرئة، والكبد، والكلى، والبنكرياس.
- تحسين حالة المريض الصحية واسترداد عافيته كما كانت قبل المرض.
- تحسين مظهر المريض وشعوره بالتحسن والذي ينعكس على صحته النفسية والجسدية.
- توقف استجابة المريض للأدوية وعدم وجود حلول بديلة سوى الاغتراس العضوي لعضو سليم كحل جذري وفي بعض الأحيان دائم.
- تحسين الظروف المعيشية للمريض الناتجة عن حالته الصحية والتي تمكنه من القيام بالأعمال المختلفة وتعيد له القدرة على ممارسة النشاطات الطبيعية.
ما قبل إجراء الاغتراس العضوي
ليتمكن الطبيب من زرع عضو للمريض يجب توفر متبرع مانح للعضو وأن تتوفر فيه الشروط الآتية:
- التأكد من صحة العضو وخلوه من الاعتلالات والعدوى.
- فحص زمرة الدم للمتبرع والمتلقي وذلك لمعرفة نوع مولد الضد الموجود على سطح كريات الدم الحمراء ووجود مولد ضد العامل الريزيسي بحسب نظام ABO، وذلك منعاً لحدوث تخثر الدم.
- فحص نوع النسيج أولاً بفحص نوع مولد ضد كريات الدم البيضاء البشري الموجود على أسطح خلايا الدم البيضاء للمتبرع والمتلقي، فكلما كانت نتائج الفحص متشابهة كانت عملية الزراعة أنجح
- يختلف نوع النسيج من شخص لآخر عدا التوائم المتطابقة، ويتشابه الشخص والوالدين بنسبة 50% مما يجعل الأقارب متبرعين أفضل من سواهم نتيجة لارتفاع نسبة التشابه
- في بعض الحالات قد يوجد متبرع يتطابق تماماً مع المستقبل دون وجود صلة قرابة بينهما.
- ثانياً فحص وجود أجسام مضادة لمولد ضد كريات الدم البيضاء البشري للمستقبل فقط فوجود هذه الأجسام يؤثر سلباً على عملية الزراعة وهو غير ثابت لذلك يُجرى الفحص بشكل متكرر قبل إجراء العملية.
- فحص توافق المصل وذلك بخلط خلايا من المتبرع بمصل المستقبل للتأكد من وجود أجسام مضادة قد تهاجم خلايا المتبرع وفي حال كانت النتيجة موجبة فلا تجرى عملية الزراعة.
تنحصر المخاوف من مضاعفات الاغتراس العضوي في ما يلي:
- رفض جسم المريض للعضو المزروع وقيام جهازه المناعي بمهاجمته والإضرار به.
- انتقال عدوى من جسم المتبرع لجسم المستقبل.
- التهاب الجرح بعد العملية.
للسيطرة على هذه المضاعفات ومنعها، تُستخدم عقاقير تثبيط نشاط الجهاز المناعي وموانع الالتهاب الستيرويدية (الكورتيزونات)، بالإضافة إلى استخدام موانع تخثر الدم وفي بعض الأحيان زراعة نخاع عظم من المتبرع نفسه للمريض للتقليل من الرفض المناعي.
مضاعفات تحصل نتيجة لانخفاض القدرة المناعية لمدة طويلة:
- حدوث التهاب بسبب عدوى البكتيريا الانتهازية نتيجة لتخفيض مناعة المريض بعد عملية زراعة الطعم الخيفي.
- التأثر بالسمية العالية للأدوية المثبطة للمناعة.
- نمو أورام خبيثة لانخفاض القدرة الدفاعية للجهاز المناعي.
- الأضرار الجانبية التي تسببها العقاقير المثبطة للمناعة مثل ارتفاع مستوى الكولسترول والدهون الثلاثية، وارتفاع ضغط الدم، والقصور الكلوي وداء السكري.
https://www.ncbi.nlm.nih.gov/pubmed/20631616 https://www.ncbi.nlm.nih.gov/pubmed/17403143 https://www.ncbi.nlm.nih.gov/pubmed/23956308 https://www.ncbi.nlm.nih.gov/pubmed/28117944 https://www.ncbi.nlm.nih.gov/pubmed/22194428 https://www.ncbi.nlm.nih.gov/pmc/articles/PMC5071603/ https://www.ncbi.nlm.nih.gov/pmc/articles/PMC4189697/ https://www.ncbi.nlm.nih.gov/pubmed/25093879 https://www.ncbi.nlm.nih.gov/pmc/articles/PMC2169227/ https://www.ncbi.nlm.nih.gov/pubmed/12566971
تنبيه
المعلومات الطبية الموجودة على هذه الصفحة تهدف إلى التثقيف العام فقط، ولا تُعد بديلاً عن الاستشارة الطبية. يمكنك الوثوق بخبرة أطباء منصة الطبي المعتمدين للحصول على استشارة طبية دقيقة وشخصية عبر خدمات الرعاية الصحية عن بُعد، المتوفرة على مدار الساعة.
محتوى طبي موثوق من أطباء وفريق الطبي
أخبار ومقالات طبية
آخر مقاطع الفيديو من أطباء متخصصين
أحدث الفيديوهات الطبية
مصطلحات طبية مرتبطة بجراحة تجميل
أدوية لعلاج الأمراض المرتبطة بجراحة تجميل
 تسجيل دخول
تسجيل دخول