داء النشوانيات البقعي | Macular amyloidosis
ما هو داء النشوانيات البقعي
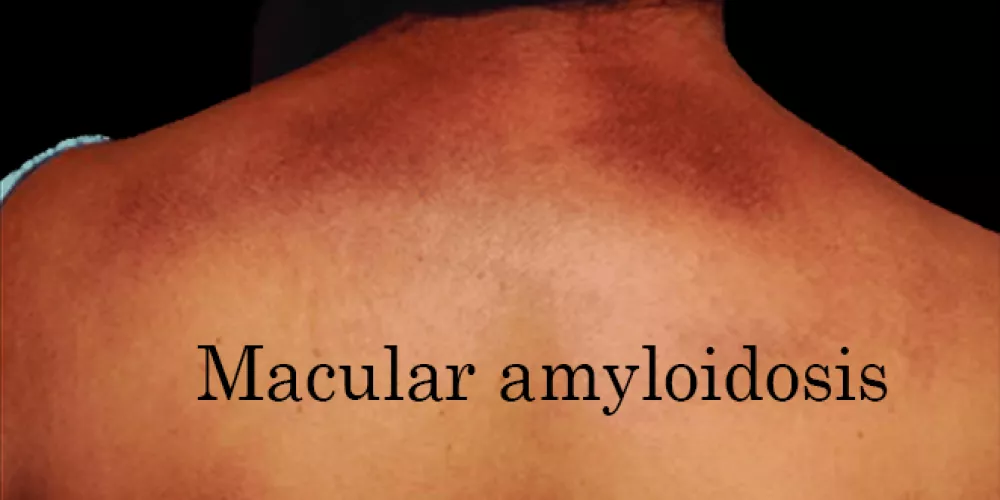
يظهر داء النشوانيات البقعي عادةً على هيئة بقع رمادية بنية اللون مثيرة للحكة تتراوح في حدتها من معتدلة إلى حادة، والتي تنتشر تدريجياً على شكل بقع ذات نمط متموج يتخلل الجزء العلوي من الظهر، وأحياناً تكون أقل انتشاراً في الذراعين والصدر والفخذين. داء النشواني البقعي هو واحد من الأنواع الأكثر شيوعاً من الأمراض الجلدية الموضعية الأولية المنسوبة للنشوانات؛ بالإضافة إلى أن الآليات الجزيئية الدقيقة الكامنة وراء التسبب في المرض غير معروفة.
أشكال المرض:
يوجد ثلاثة أشكال من الأمراض الجلدية الموضعية الأولية المنسوبة للنشوانات.
الأشكال الرئيسية الثلاثة من الداء النشواني الجلدي هي:
- الداء النشواني البقعي.
- مرض الداء النشواني الحزاز.
- داء الأميلويد العقدي (والأميلويد هو بروتين غير طبيعي ينتج في نخاع العظم ويمكن أن يترسب في أي نسيج أو عضو).
يمكن أن يكون لدى المرضى في بعض الأحيان نتائج جسدية لكل من داء النشوانيات الحزاز والأميلويد البقعي، والمعروفة باسم داء النشوانيات ثنائي الطور.
الداء النشواني البقعي هو مرض مزمن ويعتقد على أنه ينجم عن مجموعة من الأسباب الجينية والبيئية، متسبباً في حكة تستمر لفترات طويلة كعامل رئيسي للمرض، وتعوق بشكل كبير نوعية الحياة؛ بالإضافة إلى المظهر المشوه بسبب البقع وآثار الحك (خاصة على الوجه واليدين).
لم يتم الإبلاغ عن تطور داء النشوانيات البقعي إلى مرض يؤثر على كامل الجسم مع رواسب اميلويد التي تنحصر على الجلد. ومع ذلك، هناك أدلة تربط بين الأمراض الجلدية الموضعية الأولية المنسوبة للنشوانات الجلدية لمجموعة متنوعة من الاضطرابات المناعية؛ بما في ذلك:
- التصلب الجهازي.
- متلازمة كريست.
- التهاب المفاصل الروماتويدي.
- الذئبة الحمامية الجهازية.
- تليف الكبد الصفراوي الأولي.
- التهاب القنوات الصفراوية الذاتية.
- مرض كيمورا.
- التهاب الفقار اللاصق.
- التهاب الغدة الدرقية بسبب المناعة الذاتية، اعتلال الكلية ايغا، والساركويد.
تم الإبلاغ عن داء النشواني البقعي مع عدة أنواع من الأورام الصماء:
- سرطان الغدة الدرقية النخاعي.
- ورم القواتم (يرتبط المرض في بعض الحالات الوراثية بحدوث أورام تناسلية في الرجال).
- فرط نشاط جارات الدرق (قد تستدعي بعض الحالات استئصال الدرقية).
الأشخاص الأكثر عرضة للمرض:
انتشار الداء النشواني البقعي هو أكثر شيوعاً بين الآسيويين والشرق أوسطيين وأميركا الجنوبية عن غيرهم من الناس. في العديد من الدراسات، يبدو أن داء النشوانيات البقعي يؤثر على النساء أكثر من الرجال. داء النشواني البقعي هو مرض يؤثر أكثر على البالغين كذلك.
رواسب الأميلويد في الداء النشواني البقعي مشتقة من الخَلِايَّا الكِيراتينِيَّة. الأسباب المرضية الدقيقة التي تؤدي إلى موت الخلايا المبرمج للخلايا الكيراتينية ليست واضحة، لكن الصدمة مثل الاحتكاك (الفرك والخدش)، والتاريخ الوراثي، والعوامل المعدية، والأشعة فوق البنفسجية هي أسباب محتملة.
يتم تشخيص الداء النشواني البقعي سريرياً. وتكون الأشكال الأكثر شيوعاً التي يتم العثور عليها عند الفحص بالمجهر المكبر بالعيادة هي محور مركزي محاط بصبغات بنية أو بيضاء اللون، بما في ذلك الخطوط المشعة، وبقع، وتساقط لطبقات من الجلد الجاف. بعض الحالات تستدعي أخذ عينة من الجلد لمزيد من الفحوصات.
تشمل الطرائق العلاجية المقترحة الأدوية الموضعية والفموية والعلاج الضوئي والعلاج الكهربائي وعلاج الجلد بالجراحة التجميلية والليزر. ومع ذلك، هناك نقص في الأدلة والتجارب والفعالية، والتي تستند فقط إلى الدراسات الصغيرة وتقارير الحالات الفردية، حيث لم يتم إنشاء علاج موحد. مع تزايد التقدير لأهمية السيطرة على الحكة كمحفز رئيسي لترسب الأميلويد، غالباً ما يتم توجيه طرق العلاج نحو تخفيف الحكة.
خيارات أخرى:
- الكورتيكوستيرويدات الموضعية.
- مثبطات الكالسينيورين الموضعية.
- الرتينوئيدات الجهازية.
- سيكلوفوسفاميد النظامية.
الوسائل المادية:
- الأشعة فوق البنفسجية (UV) B العلاج بالضوء (النطاق الضيق والنطاق العريض).
- العلاج بالأشعة فوق البنفسجية مع سروالين (مستخلص نباتي يزيد من امتصاص اشعة الشمس) PUVA.
العناية الطبية:
يمكن للعلاج بالأشعة فوق البنفسجية (UV-B) أن يوفر تخفيفًا للأعراض. كما يمكن تحفيز الأعصاب كهربائياً عبر الجلد.
العناية الجراحية:
وتشمل الاستراتيجيات المقترحة لإزالة الأضرار الناتجة عن المرض عن طريق استخدام الليزر، واستئصال الأجزاء المتضررة من البشرة. ومع ذلك، عادة ما تتكرر الآفات والحكة فوراً بعد هذه العلاجات. قد تكون نتيجة العلاجات الكهربائية وكحت الجلد أكثر فعالية ومقبولة بالمقارنة بالطرق الأخرى.
الليزر فعال في الحد من درجة تصبغ داء النشواني البقعي.
خيارات جراحية:
العلاج بالليزر وثاني أكسيد الكربون CO2.
أظهرت النتائج تحسينات كبيرة في الأشخاص اللذين عولجوا بعلاج ثاني أكسيد الكربون الجزئي، باستخدام إما الاجتثاث السطحي أو التجديد العميق. كان كلا الأسلوبين فعالين في الحد من التصبغ والسماكة في الجلد والحكة ورواسب الاميلويد. ومع ذلك، فإن الاجتثاث السطحي قدم خفضًا أكبر في التصبغ مع انخفاض الألم بشكل كبير.
الدواء الفموي:
الهدف من العلاج الدوائي هو تقليل المرض والحد من الأعراض.
عادة، يتم وصف مضادات الهيستامين لتخيف الشعور بالرغبة في الحك وتكون فعالة بشكل معتدل. يعد دمج ثنائي ميثيل سلفوكسيد الموضعي مع الاستردادات الموضعية من الطرق الأخرى الأكثر فعالية لمنع الحكة الموضعية. ويوجد المركب على شكل بخاخ أو مرهم أو كريم.
- مضادات الهيستامين: هذه العوامل تعمل عن طريق تثبيط تنافسية من الهيستامين في مستقبل H1. قد تتحكم في الحكة عن طريق منع تأثيرات الهيستامين المطلق داخلياً.
- كلورفين رامين (كلور تريميتون) يتنافس مع مواقع المستقبلات الهيستامين أو H1 على الخلايا المستجيبة في الأوعية الدموية والجهاز التنفسي.
- ديفينهيدرامين (بينادريل، بيليكس) لتخفيف الأعراض من الحكة الناجمة عن إطلاق الهيستامين الداخلي.
- مضادات الالتهاب الموضعية.
- ثنائي ميثيل سلفوكسيد.
https://www.dermnetnz.org/topics/amyloidosis/
https://www.dermatologyadvisor.com/dermatology/macular-amyloidosis-friction-amhyloidosis/article/691291/
https://emedicine.medscape.com/article/1102860-medication
تنبيه
المعلومات الطبية الموجودة على هذه الصفحة تهدف إلى التثقيف العام فقط، ولا تُعد بديلاً عن الاستشارة الطبية. يمكنك الوثوق بخبرة أطباء منصة الطبي المعتمدين للحصول على استشارة طبية دقيقة وشخصية عبر خدمات الرعاية الصحية عن بُعد، المتوفرة على مدار الساعة.
محتوى طبي موثوق من أطباء وفريق الطبي
أخبار ومقالات طبية
آخر مقاطع الفيديو من أطباء متخصصين
أحدث الفيديوهات الطبية
مصطلحات طبية مرتبطة بأمراض الاستقلاب
أدوية لعلاج الأمراض المرتبطة بأمراض الاستقلاب
 تسجيل دخول
تسجيل دخول